Radioterapia: entre o passado e o futuro
Esse tratamento contra o câncer nunca esteve tão moderno e pouco invasivo. Entenda os avanços e os grandes desafios para ampliar seu alcance aos brasileiros

Tudo começou no final do século 19, quando o físico alemão Wilhelm Röntgen descobriu o que viria a ser conhecido como raios X. Hoje largamente empregados na medicina — seja em exames, seja em tratamentos —, eles foram alvo de inúmeros experimentos a fim de entender seus efeitos no corpo humano. Os cientistas desvendaram ao longo das décadas que esse tipo de radiação podia danificar o DNA das células e até matá-las. Se isso era perigoso se utilizado sem cuidado ou critério, por outro lado abriu caminho a uma arma contra o câncer: na dose certa e de forma controlada, os raios são capazes de destruir as células tumorais. Com o tempo, a técnica se tornou tão bem-sucedida que, atualmente, calcula-se que entre 60 e 70% dos casos da doença se beneficiam da radioterapia em alguma fase do tratamento.
“A radioterapia pode ser realizada exclusivamente ou associada a outras modalidades terapêuticas. Em tumores de próstata em estágio inicial, por exemplo, ela pode ser o tratamento central para a cura”, contextualiza o médico radioterapeuta Bruno da Costa Resende, da Sociedade Brasileira de Radioterapia (SBRT).
Não à toa, o método é consagrado há alguns anos como um dos pilares no enfrentamento do câncer, ao lado de cirurgia, quimioterapia, hormonioterapia e, mais recentemente, imunoterapia. Quando não é o tratamento principal, a radioterapia pode ser convocada antes ou depois de uma cirurgia. A ideia é minimizar a área a ser removida na etapa prévia ao procedimento ou garantir que células tumorais não escapem após a operação.
O uso posterior à cirurgia, comum em alguns quadros de câncer de mama, recebe o nome de adjuvante. “Aplicada em algumas áreas de forma precisa, a radição ionizante visa impedir que o tumor retorne”, explica Clarissa Mathias, presidente da Sociedade Brasileira de Oncologia Clínica (SBOC). O uso antes de uma operação, chamado entre os especialistas de neoadjuvante, é bem-vindo em situações como o câncer retal. A radiação reduz o tamanho do tumor e torna a intervenção menos extensa, diminuindo até o risco de ter de recorrer a uma bolsa de colostomia depois.
O tratamento tem ainda outros destinos, inclusive em casos em que não há perspectivas de cura. “A radioterapia serve como um paliativo no controle de dores, sangramentos e metástase cerebral”, exemplifica Resende.
Um século de inovação
Muito mudou desde as primeiras experiências com a radioterapia, lá em 1896 nos Estados Unidos. Hoje o método contempla uma série de máquinas e modalidades, com várias indicações. Entramos também na era dos radiofármacos, substâncias químicas com uma pequena dose de elementos radioativos usadas para diagnosticar ou tratar problemas após serem ingeridas, injetadas ou inaladas — elas não fazem parte da radioterapia propriamente dita, mas de uma especialidade mais recente, a medicina nuclear.
Outra técnica derivada que ampliou o leque na oncologia é a braquiterapia, que direciona a radiação bem próximo a uma área específica do corpo, como a próstata ou o colo do útero. E hoje hospitais já dispõem da radioterapia intraoperatória. “Ela ocorre quando o paciente está no centro cirúrgico. Em vez de operar, sair, esperar a recuperação e encaminhar o indivíduo para a radioterapia complementar, já se faz a aplicação naquele momento da operação”, descreve Rafael Gadia, coordenador médico da Radioterapia do Hospital Sírio-Libanês, em São Paulo.
A evolução tecnológica tornou a radioterapia mais precisa, segura e adequada ao meio ambiente. No passado, o principal equipamento utilizado no Brasil contava com as chamadas bombas de cobalto-60, que dirigiam ao corpo do paciente a radiação produzida continuamente por esse material, que, após esgotar sua vida útil, precisava ser descartado. “Hoje o modelo-padrão é o acelerador linear, que produz radiação pela aceleração de elétrons e somente quando é necessário. Desligado, ele não produz nem emite radiação. E não tem mais rejeito radioativo”, conta Resende.
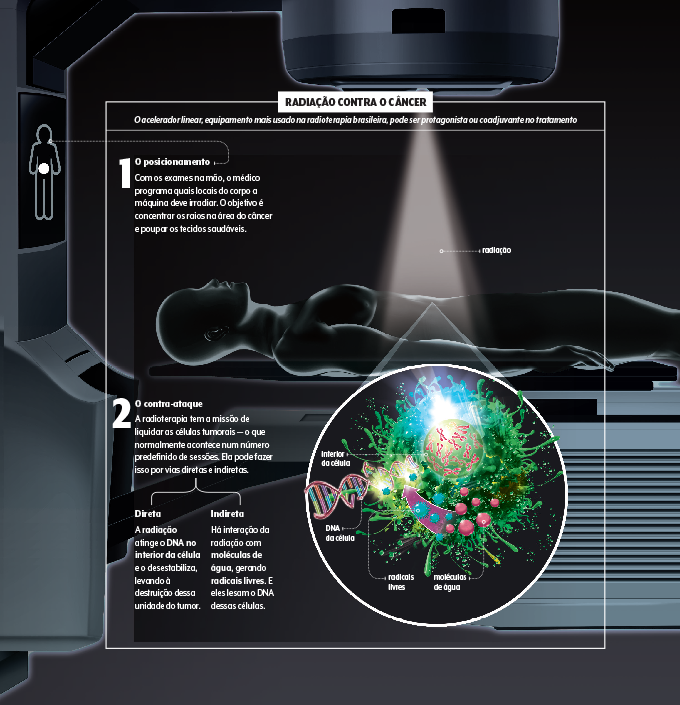
Os diferentes tipos de radioterapia
Radiação intraoperatória: ocorre junto à cirurgia, sem necessidade de esperar a recuperação.
Teleterapia: é a forma mais utilizada. Uma fonte de radiação fica a certa distância do paciente.
Braquiterapia: é mais direcionada. A fonte de radiação é colocada dentro ou perto do órgão a ser tratado.
De corpo inteiro: é utilizada na preparação do transplante de medula óssea, por exemplo.
Os desafios do acesso
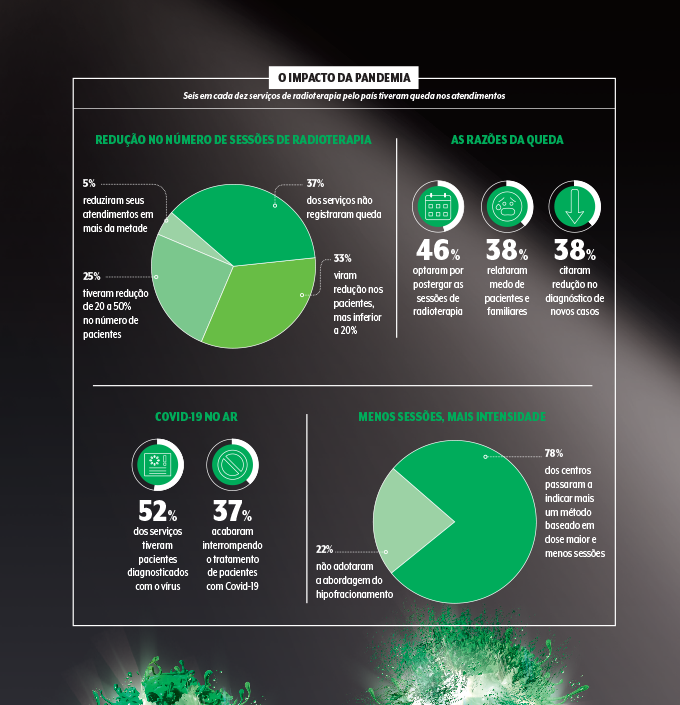
Apesar dos avanços, o acesso à radioterapia ainda é um sério problema no Brasil. A SBRT estima que 5 mil pessoas morram anualmente por não conseguir se submeter ao tratamento. E a pandemia de Covid-19 só piorou a situação. Em 2020, a SBRT realizou uma pesquisa com os serviços de radioterapia do país e verificou que seis em cada dez registraram uma queda no número de pessoas atendidas. Mais da metade também observou ao menos um funcionário ou paciente testar positivo para o coronavírus até junho.
Os principais fatores para essa baixa nos atendimentos, segundo o levantamento, têm a ver com a maior cautela das pessoas diante do risco de contaminação, tanto entre os médicos como entre pacientes e familiares. Alguns centros notaram não só a redução no número de pacientes encaminhados à radioterapia mas também nos diagnósticos. E outros optaram por adiar as sessões para um momento mais oportuno.
“Em alguns casos selecionados, é possível postergar a radioterapia. É o que ocorre, por exemplo, com um tumor de próstata de baixo risco”, esclarece Resende. Mas há situações, em geral mais graves, em que o tempo faz diferença — e qualquer atraso pode complicar as coisas.
Outra preocupação que ronda a cabeça dos especialistas nestes tempos de pandemia é a falta de diagnóstico. Segundo Resende, a queda na detecção ocorreu em diversos lugares do Brasil e é resultado da não realização de exames. Com isso, muitos casos permanecem encobertos ou só acabam sendo direcionados a um tratamento quando a doença progride bastante. “Hoje vemos mais pacientes chegando ao consultório com tumores avançados”, revela Clarissa.
Da mesma forma, a rotina de tratamento não pode ser abandonada. E um dos jeitos de assegurar isso, de acordo com a presidente da SBOC, é garantir que os centros estejam cumprindo as medidas de segurança contra o coronavírus. Nesse sentido, os serviços de radioterapia têm aderido aos protocolos de proteção, com higiene e limpeza intensas, medidas de distanciamento e restrição ao acesso de acompanhantes, uso de equipamentos de proteção individual (EPIs) e testagem para Covid-19 frequente em quem trabalha ou é tratado no local.
A pandemia mexeu até na maneira que o tratamento é administrado. Segundo a SBRT, quase 78% dos serviços de radioterapia viram um aumento nas indicações de hipofracionamento — modalidade que eleva as doses aplicadas por sessão para reduzir o número delas. Eis um ponto celebrado pelos especialistas: cada vez mais estudos demonstram a segurança dessa estratégia, que garante mais qualidade de vida ao paciente sem prejudicar a terapia. Na visão de Rafael Gadia, a situação atual ajudou a dar um empurrão nessa abordagem, ainda que faltasse experiência prática em muitos estabelecimentos.
Embora seja visto como o futuro da radioterapia, o hipofracionamento sofre para ser disseminado no SUS devido aos equipamentos mais antigos. Mas, conforme for se espalhando, o método auxiliará a driblar inclusive outro problema do sistema público de saúde: a escassez de máquinas de radioterapia. “Pacientes que antes precisavam de 38 a 40 aplicações agora podem ser tratados em 15, eventualmente em cinco”, estima Resende. “Em um país com déficit de quase 50% no acesso à radioterapia, é muito importante poder tratar três ou quatro pacientes no tempo em que antes só se cuidava de um”, justifica.
Demanda maior que a oferta de radioterapia
A redução, ainda que artificial, no número de diagnósticos de câncer durante 2020 pode ter colocado menos pressão nos serviços de radioterapia por alguns meses, mas a tendência é que velhas dificuldades voltem com força em 2021. “Apesar dessa diminuição na procura em certo momento, a conta vai vir, e vai vir com uma demanda reprimida. Infelizmente, as pessoas não pararam de ter câncer”, reflete Gadia. “E já tínhamos uma defasagem de acesso que vinha de antes, especialmente na rede pública”, diz o médico do Sírio-Libanês.
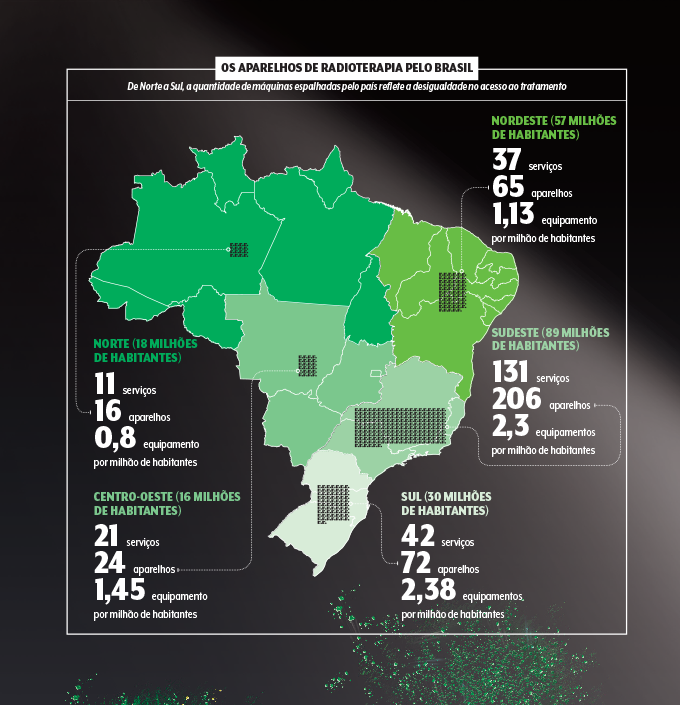
Mesmo sem a pandemia, o acesso à radioterapia estava longe do recomendado no Brasil. Em um cenário ideal, a Organização Mundial da Saúde (OMS) indica que cada país tenha, em média, pelo menos um equipamento, o acelerador linear, para cada 300 mil habitantes — o equivalente a cerca de três máquinas de radioterapia para cada milhão de pessoas. Mas o índice brasileiro, segundo o Censo Radioterapia do Ministério da Saúde e as mais recentes estimativas populacionais do IBGE, é menos de dois equipamentos por milhão de brasileiros.
E essa é só a superfície do problema. Os números nacionais acabam mascarando outra realidade que, na prática, torna as coisas ainda mais árduas para quem precisa do tratamento. Em um país de dimensões continentais como o nosso, a disponibilidade do maquinário varia muito em cada região — e pouco adianta um estado ter abundância em aceleradores lineares se você mora a milhares de quilômetros dali. Enquanto nas regiões Sul e Sudeste o índice fica em torno de 2,3 aparelhos para cada milhão de pessoas, no Norte esse número nem sequer chega a 1. Também é possível fazer o cálculo inverso: se na parte mais meridional do país há um acelerador linear para cada 419 mil pessoas, número não tão distante do preconizado pela OMS, para quem mora no topo do mapa são mais de 1,1 milhão de habitantes para cada máquina.
Toda essa desigualdade fica ainda mais explícita em outro dado que a SBRT costuma utilizar para demonstrar a discrepância no acesso: em média, um brasileiro precisa viajar em torno de 72 quilômetros para chegar ao serviço de radioterapia mais próximo da sua casa. Por si só, esse número já preocupa. “Não podemos aceitar que uma pessoa tenha que andar tudo isso por um tratamento que é diário”, argumenta Resende.
Só que, novamente, a média da distância que vale para o Brasil inteiro acaba encobrindo a enorme desigualdade regional. Em São Paulo, o estado mais bem equipado do país, a média percorrida por alguém em busca do tratamento mais próximo despenca para 33 quilômetros. Mas, em Roraima, um dos únicos estados do país sem nenhum serviço de radioterapia (ao lado do Amapá), a distância sobe para incríveis 1 605 quilômetros. Na prática, devido ao curto intervalo entre as sessões, muitos pacientes acabam tendo que se mudar temporariamente para o local em que recebem a radiação.
Mesmo onde há equipamentos a situação é crítica se eles são poucos ou obsoletos: o Acre ficou sem radioterapia entre 2016 e o início de 2021, após seu único acelerador linear estragar — centenas de pacientes precisaram ser transferidos para Amazonas e Rondônia ao longo dos anos. “O Brasil já é um país com déficit em equipamentos necessários. Dos que existem no SUS, outros 50% estão em estado de obsolescência. É um cenário caótico que nós vamos ter para a radioterapia nos próximos anos”, alerta Resende.
Buscando contornar esse cenário, o governo federal instituiu, ainda em 2012, o Plano de Expansão da Radioterapia no SUS (PER-SUS), que previa a instalação de 80 equipamentos pelo país. Mas, até o segundo semestre de 2020, só 24 novos aceleradores lineares haviam entrado em funcionamento. “É preciso continuar estimulando esse investimento público em radioterapia. O câncer é uma doença que não mata só a pessoa. Ele mata uma família inteira”, frisa o médico da SBRT. E não adianta ter avanços se eles não virarem realidade.


 Divertida Mente: as lições que o filme traz sobre autoconhecimento
Divertida Mente: as lições que o filme traz sobre autoconhecimento Da polpa à casca: conheça os benefícios do cajá
Da polpa à casca: conheça os benefícios do cajá Tecnologias à beira do leito ajudam a salvar vidas nas UTIs
Tecnologias à beira do leito ajudam a salvar vidas nas UTIs Os campeões do Prêmio Autocuidado em Saúde Acessa 2024
Os campeões do Prêmio Autocuidado em Saúde Acessa 2024 Febre oropouche: entenda a doença com sintomas parecidos com os da dengue
Febre oropouche: entenda a doença com sintomas parecidos com os da dengue